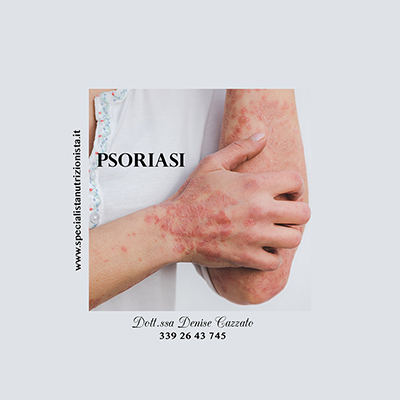
La psoriasi è una malattia cronica infiammatoria della pelle caratterizzata da un’iperproliferazione e differenziazione anormale dei cheratinociti epidermici e a genesi multifattoriale cui partecipano fattori genetici, ambientali ed immunologici.
E’ una patologia con un forte impatto invalidante sia sul fisico sia sulla psiche, poiché le lesioni tipiche spesso interessano zone visibili come volto e mani.
Circa il 3% della popolazione italiana ne soffre1 e circa il 25-30% è colpito da una forma moderata-grave2.
Insorge prevalentemente in due fasce d’età, uno precoce (20-30 anni) e uno tardivo (50-60 anni)3 con un rapporto uomo:donna pari a 1:14. Tuttavia, esistono casi di psoriasi in età pediatrica.
Recenti studi hanno dimostrato che è una patologia spesso associata ad obesità, diabete, dislipidemia, malattie cardiovascolari o malattie infiammatorie intestinali e in linea generale ad infiammazione sistemica di basso grado.
Pertanto, il ruolo della “dieta” è importantissimo e cruciale in questo genere di patologie.
Vediamo insieme come.
Innanzitutto, è stato dimostrato che l’obesità è associata alla psoriasi per la presenza di uno stato pro-infiammatorio cronico che favorisce diversi disordini metabolici, contribuendo a una ridotta qualità della vita e delle abitudini alimentari dei pazienti5 e che il rischio relativo di psoriasi è direttamente correlato all’indice di massa corporea (BMI)6.
Il tessuto adiposo, infatti, agisce come un tessuto endocrino attivo e dà luogo a uno stato pro-infiammatorio nei pazienti in sovrappeso7.
Per cui è di estrema importanza perdere peso attraverso diete ipocaloriche BILANCIATE che riducono i livelli di insulina, leptina, proteina C-reattiva e proteina 1 chemiotattica e aumentano i livelli di adiponectina, producendo un effetto antinfiammatorio.
Ma non solo!
Diversi studi hanno dimostrato che è la qualità delle sostanze nutritive all’interno della “dieta” di questi pazienti che fa la differenza.
La psoriasi è meno frequente nelle popolazioni giapponesi, norvegesi ed eschimesi la cui dieta è ricca di acidi grassi, come gli omega-3, derivati dall’olio di pesce d’acqua fredda; ciò contrasta con la maggiore frequenza di psoriasi nelle popolazioni che consumano oli vegetali e animali tipici delle diete occidentali, che sono ricche di omega-68.
Gli Omega-3 competono con l’acido arachidonico (AA) a livello delle membrane fosfolipidiche e quindi riducono l’infiammazione indotta dalle prostaglandine.
Sono stati osservati livelli aumentati di acido arachidonico e leucotrieni nelle placche psoriasiche rispetto alle aree della pelle normale9 e le fonti alimentari di acido arachidonico includono prodotti animali, come carne e tuorlo d’uovo.
Per cui, “diete” ricche di prodotti animali peggiorano la patologia.
È stata descritta, inoltre, un’associazione tra la celiachia e diverse malattie autoimmuni tra cui anche la psoriasi. I livelli di anticorpi (anti-gliadina, anti-endomisio e anti-transglutaminasi) sono correlati alla gravità della psoriasi.
Attenzione: c’è da sottolineare il fatto che nella maggior parte di questi pazienti l’enteropatia glutine-sensibile si manifesta con pochi o nessun sintomo gastrointestinale.
Per cui, “diete” prive di glutine danno miglioramenti notevoli sulla patologia10.
L’eccessiva assunzione di zuccheri semplici può aggravare la patologia11.
La soia sembra essere un potenziale agente anti-psoriasi12. Gli isoflavoni sono fitoestrogeni abbondanti nella soia e la genisteina è l’isoflavone principale con una potente attività antinfiammatoria.
La psoriasi può essere innescata o peggiorata dall’assunzione di alcol13.
E infine, tantissimi studi correlano una alterazione della flora intestinale alla patologia.
I probiotici sono microrganismi viventi che conferiscono benefici per la salute all’ospite se somministrati in quantità adeguate14.
Sono microrganismi in grado di modulare il nostro sitema immunitario ed è stato dimostratpo che l’assunzione di Lactobacillus e Bifidobacterium ha effetti benefici sui pazienti affetti da psoriasi.
Le diete ricche di frutta e verdura fresca sono associate a una minore prevalenza di psoriasi e le diete vegane/vegetariane sono state associate a un miglioramento clinico.
Il cibo può essere una potente medicina e nel caso della psoriasi gli effetti sono abbastanza immediati.
Sono “diete” particolari che hanno necessità di essere ben bilanciate per evitare carenze nutrizionali e consiglio sempre di rivolgersi ad un professionista che si occupa di nutrizione clinica.
- “Epidemiology of psoriasis. Current drug target.”, Naldi 2004;3:121-128
- “Guidelines of care for the management of psoriasis and psoriatic arthritis: section”, Menter A, Gottlieb A, Feldman SR, et al. Overview of psoriasis and guidelines of care for the treatment of psoriasis with biologics. J Am Acad Dermatol 2008 May; 58 (5): 826-50
- “Psoriasis: epidemiology, clinical features, and quality of life”, Langley ,Ann Rheum Dis.2005;64
- “Psoriasis: epidemiology”, Gudjonsson JE, Elder JT, Clin Dermatol. 2007; 25:535-46. Saraceno R, Mannheimer R, Chimenti S. Regional distribution of psoriasis in Italy. J Eur Acad Dermatol Venereol. 2008; 22:324-9.
- Duarte GV, Follador I, Cavalheiro CM, Silva TS, Oliveira Mde F. Psoriasis and obesity: literature review and recommendations for management. An Bras Dermatol. 2010;85(3):355–360.
- Naldi L, Chatenoud L, Linder D, et al. Cigarette smoking, body mass index, and stressful life events as risk factors for psoriasis: results from an Italian case-contrel study. J Invest Dermatol 2005; 125(1):61–67.
- Hamminga EA, van der Lely AJ, Neumann HA, Thio HB. Chronic inflammation in psoriasis and obesity: implications for therapy. Med Hypotheses, 2006;67(4):768–773.
- Søyland E, Funk J, Rajka G, et al. Effect of dietary supplementation with very-long-chain n-3 fatty acids in patients with psoriasis. N Engl J Med. 1993;328(25):1812–1816
- Voorhees JJ. Leukotrienes and other lipoxygenase products in the pathogenesis and therapy of psoriasis and other dermatoses. Arch Dermatol. 1983;119(7):541–547.
- Michaëlsson G, Gerdén B, Hagforsen E, et al. Psoriasis patients with antibodies to gliadin can be improved by a gluten-free diet. Br J Dermatol. 2000;142(1):44–51.
- Afifi, L.; Danesh, M.J.; Lee, K.M.; Beroukhim, K.; Farahnik, B.; Ahn, R.S.; Yan, D.; Singh, R.K.; Nakamura, M.; Koo, J.; et al. Dietary behaviors in psoriasis: Patient-reported outcomes from a U.S. National Survey. Dermatol. Ther. 2017, 7, 227–242.
- Pazyar, N.; Yaghoobi, R. Soybean: A potential antipsoriasis agent. Jundishapur J. Nat. Pharm. Prod. 2015, 10, e20924.
- Svanström, C.; Lonne-Rahm, S.B.; Nordlind, K. Psoriasis and alcohol. Psoriasis (Auckl) 2019, 9, 75–79.
- Alesa, D.I.; Alshamrani, H.M.; Alzahrani, Y.A.; Alamssi, D.N.; Alzahrani, N.S.; Almohammadi, M.E. The role of gut microbiome in the pathogenesis of psoriasis and the therapeutic effects of probiotics. J. Family Med. Prim. Care 2019, 8, 3496–3503.
Dott.ssa soffro di reflusso!
L’incidenza del reflusso gastroesofageo nella popolazione è molto elevata: si stima che un terzo delle persone nel mondo soffra di reflusso1. I fattori di rischio per lo sviluppo dei sintomi includono l’adiposità centrale, il fumo e la predisposizione genetica2. I sintomi più comuni sono:
bruciore al torace a livello sternale;
rigurgito di liquidi o cibo;
sviluppo di infiammazione esofagea che può portare a disfunzioni della deglutizione3;
tosse;
broncospasmi;
raucedine4.
La terapia farmacologica e le modifiche dello stile di vita sono i trattamenti principali tuttavia negli ultimi anni sempre di più sono gli studi sugli effetti collaterali degli inibitori di pompa5.
E allora non ci rimane che la modifica dello stile di vita con modifiche della dieta, gestione del peso, eliminazione delle sigarette.
La dieta umana è composta da tre principali tipi di macronutrienti, che hanno diverse densità caloriche
e composizione biochimica.
Questi componenti dietetici vengono scomposti per produrre energia e
sostenere il metabolismo cellulare.
I tre macronutrienti includono carboidrati, grassi e proteine.
I carboidrati tradizionalmente costituiscono la maggior parte delle calorie ingerite e fungono da importante fonte di glucosio.
Il grasso è il macronutriente più calorico, con ogni grammo di grasso pari a nove chilocalorie di energia (al contrario alle quattro chilocalorie di energia presenti nei carboidrati
e proteine).
Come i carboidrati, i grassi sono classificati in base alla composizione chimica.
Si distinguono grassi saturi, che non contengono doppi legami carbonio-carbonio, grassi monosaturi, che contengono un doppio legame, e grassi polinsaturi, che contengono più di un doppio legame.
Le proteine sono costituite da aminoacidi e sono le principali fonte di azoto nel corpo.
Sono classificati in base al loro profilo aminoacidico, che determinano se una proteina è completa (contiene tutti gli amminoacidi essenziali che non sono sintetizzati endogenamente dall’organismo) o incompleta.
In caso di reflusso è molto importante avere una “dieta” bilanciata.
Come ho detto in precedenza, i carboidrati hanno una funzione importantissima in un piano alimentare bilanciato per cui anche in caso di reflusso non vanno eliminati tuttavia andrebbero ridotti gli alimenti ricchi di amidi e disaccaridi che vengono solo parzialmente assorbiti dall’intestino tenue e portano a fermentazione, rilascio neuro-ormonale, rilassamento dello sfintere esofageo inferiore e conseguente bruciore di stomaco6.
Numerosi studi inoltre dimostrano che un aumento delle fibre riduce i sintomi da reflusso in maniera significativa7.
Tuttavia, il meccanismo con cui la fibra migliora il bruciore di stomaco non è nota.
Pochi studi hanno esaminato il ruolo delle proteine alimentari in relazione al reflusso tuttavia nei pochi studi presenti viene dimostrato come l’assunzione eccessiva di proteine determini un aumento della pressione sullo sfintere esofageo inferiore8.
Diete ad alto contenuto di grassi, in particolare quelle che includono fritto, si ipotizza che peggiorino i sintomi del reflusso.
La digestione del grasso spesso richiede la secrezione di potenziali irritanti esofagei (cioè sali biliari) e neuro-ormonali, mediatori del tono dello sfintere esofageo inferiore come la colecistochinina.
Prendendo in esame specifici alimenti, il cioccolato, che contiene sia la caffeina che il cacao, induce il rilassamento dello sfintere esofageo inferiore9. Stesso effetto lo otteniamo con la menta piperita10.
Al contrario, i cibi piccanti non sembrano indurre alcun cambiamento fisiologico, ma possono agire come
irritante della mucosa esofagea11.
Ovviamente, oltre ad una dieta bilanciata che preveda l’esclusione anche di alcool e bevande acide e zuccherine, è importante evitare di mangiare a tarda notte e ridurre le porzioni e la quota calorica del pasto.
Anche in questo caso come dico sempre, in un piano alimentare è l’equilibrio che fa la differenza.
Ricordiamoci tuttavia che un piano alimentare bilanciato non può fare miracoli in pochi giorni.
Spesso si pretende di risolvere delle situazioni che ci portiamo addosso da anni in poco tempo come se esistesse una pozione miracolosa che tutto risolve allo schioccare delle dita.
Il corpo è una macchina meravigliosa e anche quando lo trattiamo male ci mette magari mesi o anni per manifestare i sintomi del malessere, che molto spesso ignoriamo.
Quando alla fine non riusciamo più a non vederli cerchiamo di ricorrere ai ripari spesso pensando che basta rimettere benzina buona nella macchina per farla ripartire.
In realtà, il corpo avrà bisogno di tempo per ripulirsi dalla benzina vecchia e dannosa e prendere energia e vigore da quella nuova e bilanciata.
Un piano alimentare, in caso di reflusso, darà i suoi frutti dopo circa due mesi o anche più in alcuni casi.
- El-Serag HB, Sweet S, Winchester CC, et al. Update on the epidemiology of gastro-oesophageal reflux disease: A systematic review. Gut 2014;63:871-80.
- Ness-Jensen E, Hveem K, El-Serag H, et al. Lifestyle intervention in gastroesophageal reflux disease. Clin Gastroenterol Hepatol 2016;14:175.
- Spechler SJ. Clinical manifestations and esophageal complications of GERD. Am J Med Sci 2003;326:279-84.
- Vela, MF, Richter, JE, Pandolfino, JE, editors. Practical manual of gastroesophageal reflux disease Portland: Ringgold, Inc; 2013.
- Vaezi MF, Yang YX, Howden CW. Complications of proton pump inhibitor therapy. Gastroenterology 2017;153:35-48.
- Piche T, des Varannes SB, Sacher-Huvelin S, et al. Colonic fermentation influences lower esophageal sphincter function in gastroesophageal reflux disease. Gastroenterology 2003;124:894-902.
- Morozov S, Isakov V, Konovalova M. Fiber-enriched diet helps to control symptoms and improves esophageal motility in patients with non-erosive gastroesophageal reflux disease. World J Gastroenterol 2018;24:2291-9.
- Benamouzig R, Airinei G. Diet and reflux. J Clin Gastroenterol 2007;41 Suppl 2:S71.
- Babka JC, Castell DO. On the genesis of heartburn. The effects of specific foods on the lower esophageal sphincter. Amer J Dig Dis 1973;18:391-7.
- Benamouzig R, Airinei G. Diet and reflux. J Clin Gastroenterol 2007;41 Suppl 2:S71.
- Yeoh KG, Ho Ky, Guan R, et al. How does chili cause upper gastrointestinal symptoms? A correlation study with esophageal mucosal sensitivity and esophageal motility. J Clin Gastroenterol 1995;21:87-90.
Nel mio precedente articolo https://specialistanutrizionista.it/blog/indice-o-carico-glicemico/ vi avevo parlato della differenza tra indice glicemico e carico glicemico.
Vi avevo detto che l’indice glicemico rappresenta la capacità di un determinato alimento di innalzare la glicemia, ossia la quantità di glucosio nel sangue, dopo il pasto rispetto a uno standard di riferimento che è il glucosio puro oppure il pane bianco.
L’indice è espresso con una scala da 0 a 100.
Il glucosio funge da punto di riferimento e ha un indice glicemico pari a 100.
La scala di valori dell’indice glicemico viene suddivisa in:
indice glicemico basso: da 0 a 55
indice glicemico intermedio: da 56 a 69
indice glicemico elevato: da 70 in su.
E vi avevo fatto presente come non sia possibile basare la nostra alimentazione solo sull’indice glicemico di un alimento perché quest’ultimo dipende da vari fattori.
Rileggendo l’articolo e grazie all’intervento prezioso di chi mi segue sulla pagina Facebook, mi sono accorta di averne elencati molti ma di essermene dimenticata uno essenziale ossia la temperatura.
L’alta temperatura infatti innalza l’indice glicemico di un alimento. Vediamo perché.
La maggior parte degli zuccheri che l’uomo consuma, in genere o almeno lo si spera, sono zuccheri complessi appartenenti alla famiglia delle amilacee chiamate così appunto perché composti essenzialmente da amido.
Quando viene sottoposto ad alte temperatura la struttura dell’amido si modifica, gelatinizzandosi e aumentando l’indice glicemico dell’alimento.
Ecco perché più cuociamo un alimento, più la temperatura si alza e più il suo indice glicemico sarà alto.
Quando l’alimento si raffredda, l’amido si modifica nuovamente e per un processo che viene chiamato retrogradazione ritorna in parte alla struttura molecolare precedente. Dico in parte perché ovviamente il processo di retrogradazione non provoca una reversibilità totale del processo di gelificazione.
In ogni caso, il raffreddamento determina una parziale riduzione dell’indice glicemico.
In altre parole cosa significa?
La pasta al dente avrà un indice glicemico più basso della pasta cotta per più tempo. La pasta fredda avrà un indice glicemico ancora più basso della pasta calda.
Una patata cotta e lasciata raffreddare avrà un indice glicemico più basso della patata bollente.
Il pane raffermo o tostato avrà un indice glicemico inferiore rispetto al pane fresco e magari caldo.
I popcorn hanno un indice glicemico molto più alto del mais a chicco.
La cottura al microonde aumenta il processo di gelificazione dell’amido a causa delle alte temperature.
Questo succede anche con le pentole a pressione.
La conservazione a basse temperature (in frigo) agevola il processo di retrogradazione. Per cui un piatto di fagioli lasciati in frigorifero avrà un indice glicemico inferiore rispetto ad un piatto di fagioli appena cotto.
Mi soffermo su un altro processo industriale che alza notevolmente l’indice glicemico degli alimenti che è la soffiatura dei cereali.
Molti miei pazienti vengono nel mio studio dicendomi: “Dott.ssa ho eliminato completamente il pane. L’ho sostituito con le gallette di riso o mais etc..”.
Purtroppo si è diffusa l’idea, anche a causa del marketing pubblicitario, che le gallette siano dietetiche.
In realtà le gallette ma in generale tutti i cereali soffiati hanno un indice glicemico molto alto.
La soffiatura dei cereali avviene ad altissime temperature e questo aumenta enormemente il processo di gelificazione dell’amido. Inoltre, questo processo impoverisce il cereale di vitamine, minerali etc.
Insomma quello che resta è solo la parte esterna del cereale con un altissimo indice glicemico e con valore nutrizionale pari praticamente a quasi zero.
Come dicevamo non bisogna demonizzare alimenti con alto indice glicemico dalle interessanti qualità nutritive escludendoli dalla dieta. Semplicemente si possono mettere in atto dei piccoli accorgimenti per abbassare il carico glicemico del pasto e uno di questi accorgimenti è mangiare i piatti non dico freddi ma almeno non bollenti.
Questo ci fa comprendere anche quanto le chilocalorie sono importanti ma non troppo. Lo stesso alimento con le stesse chilocalorie avrà un impatto sul corpo e sulla glicemia completamente diverso a seconda della sua temperatura e di come viene combinato con altri alimenti che abbassano il suo indice glicemico o meglio il carico glicemico dell’intero pasto.
Il nostro corpo è una macchina meravigliosamente perfetta ed è in grado di resistere anche a lunghi periodo di digiuno (caratteristica che è stata utile nel corso della storia dell’umanità per superare periodi di carestie).
La pratica del digiuno è molto diffusa in tutte le religioni del mondo e spesso viene indicata come una pratica di purificazione.
Vediamo cosa comporta in ambito metabolico il digiuno e che differenza c’è con la dieta mima-digiuno.
Le nostre cellule vivono normalmente bruciando glucosio per produrre energia. Il glucosio è un elemento così importante che il nostro fegato lo accumula sotto forma di glicogeno.
Nelle prime 12/24 ore di digiuno, il corpo consuma tutte le sue scorte di glucosio che ha accumulato passando ad utilizzare glucosio non epatico, acidi grassi e corpi chetonici come fonte di energia.
Mentre la maggior parte dei tessuti può utilizzare gli acidi grassi per produrre energia, durante periodi prolungati di digiuno, il cervello fa affidamento sui corpi chetonici1.
Diversi studi dimostrato un grande beneficio da stili di vita che includono il digiuno periodico nella vita adulta sia nel promuovere una salute ottimale sia nel ridurre malattie croniche e obesità.
Studi su animali hanno infatti dimostrato che il digiuno migliora la sensibilità all’insulina, riduce la pressione sanguigna e il grasso corporeo e riduce il livello di infiammazione. Il digiuno, inoltre, può migliorare l’esito di patologie come ictus, diabete, infarto e potrebbe ritardare e/o prevenire la crescita dei tumori2,3,4,5.
Tuttavia, il digiuno non è per tutti e non andrebbe mai fatto il quanto mai diffuso “fai da te”.
Infatti, a livello endocrino il digiuno può determinare uno stress con aumento del cortisolo, un ormone che conosciamo bene perché legato alla difficoltà di perdere peso e che tuttavia ha anche altri effetti negativi come la distruzione del tessuto muscolare e l’indebolimento del sistema immunitario6.
Inoltre, particolare attenzione dovrebbe esserci per chi soffre di determinate patologie come diabete, pressione bassa etc.
Infine e non per ultimo e nella mia opinione da non sottovalutare, il digiuno è una pratica che potrebbe essere molto stressogena a livello psichico per cui è assolutamente sconsigliato a chiunque abbia un rapporto difficile con il cibo e le emozioni7.
Torno a ripetere che seppur una pratica utile dal punto di vista terapeutico, come ogni protocollo, non può essere applicato a tutti e andrebbe sempre concordato con un professionista.
Dopo tutte queste premesse passiamo a capire che tipi di digiuno esistono e mi concentrerò solo sul digiuno intermittente e sulla dieta mima-digiuno poiché digiuni più prolungati possono essere davvero dannosi per il nostro corpo e la nostra mente.
Il più diffuso digiuno intermittente è quello chiamato di Lean Gains o schema 16/8 in cui si digiuna 16 ore e si mangia nelle 8 ore restanti.
Ovviamente, non specifico neppure che questo e ogni altro tipo di digiuno va accompagnato a pasti sani e bilanciati nelle ore in cui è possibile mangiare. In genere viene eseguito per due giorni a settimana.
Il digiuno della Dieta Fast o schema 5/2 prevede un apporto calorico molto limitato per due giorni a settimana e si mangia normalmente gli altri 5.
Nel digiuno “eat stop eat” si digiuna per 24 ore consecutive uno o due giorni alla settimana.
La “dieta mima-digiuno” o dieta della longevità in realtà non prevede un periodo di digiuno ma una restrizione calorica. Dura 5 giorni in cui l’introito calorico scende da circa 1100 Kcal del primo giorno alle 750 Kcal dei restanti 4 giorni.
E’ importante sapere che non è solo caratterizzata da una diminuzione delle Kcal ma anche da una precisa distribuzione dei macronutrienti (Carboidrati, Grassi e Proteine) e dalla scelta di determinati alimenti e non di altri.
Il primo giorno, i macronutrienti sono divisi: 34% carboidrati, 56% di grassi e 10% di proteine.
Nei 4 giorni successivi: 47% di carboidrati, 44% di grassi e 9% di proteine.
Gli alimenti da scegliere sono ESCLUSIVAMENTE di origine vegetale8.
Gli studi sul beneficio della restrizione calorica sulla salute dell’uomo sono tanti tuttavia anche in questo caso è molto importante rivolgersi ad uno specialista che imposti una corretta restrizione calorica nei 5 giorni e una corretta alimentazione nei giorni successivi9.
E’ possibile infatti fare la dieta mima-digiuno anche senza ricorrere all’uso del Kit commercializzato.
In realtà non sembrerebbero ci siano grossissime differenze nel miglioramento dei valori ematici tra dieta mima digiuno e dieta mediterranea a basso carico di proteine animali, normocalorica o leggermente ipocalorica10.
Deve essere tuttavia considerata che diete che prevedono restrizioni caloriche seppur di durata breve (5 giorni nel caso della dieta mima digiuno) potrebbero aumentare l’incidenza di disturbi del comportamento alimentare perché utilizzate come condotte di compensazione alternati a periodi di alimentazione incontrollata e sbilanciata7.
A conclusione, direi che mangiare ci serve per vivere perché mangiando otteniamo l’energia necessaria a svolgere tutte le nostre funzioni vitali. Il digiuno può essere una strategia utilizzata in particolari contesti e a fini terapeutici e sempre sotto controllo di un professionista e non finalizzato al dimagrimento.
Molto importante sarebbe, invece, lavorare per cercare di avere un’alimentazione corretta e bilanciata, un buon rapporto con il cibo e le nostre emozioni eliminando magari gli alimenti preconfezionati, gli zuccheri e alimenti estremamente raffinati che alterano il nostro stato di salute che non può certamente essere ripristinato semplicemente con qualche giorno di digiuno o mima-digiuno.
Insomma, molto meglio mangiare bene e a lungo piuttosto che digiunare qualche volta e mangiare male per il resto del tempo.
1.Seminars in medicine of the Beth Israel Deaconess Medical Center. Caloric intake and aging.
Weindruch R, Sohal RS
N Engl J Med. 1997 Oct 2; 337(14):986-94.
2.Adult-onset calorie restriction and fasting delay spontaneous tumorigenesis in p53-deficient mice.
Berrigan D, Perkins SN, Haines DC, Hursting SD
Carcinogenesis. 2002 May; 23(5):817-22.
3.Mitochondrial production of reactive oxygen species and incidence of age-associated lymphoma in OF1 mice: effect of alternate-day fasting.
Descamps O, Riondel J, Ducros V, Roussel AM
Mech Ageing Dev. 2005 Nov; 126(11):1185-91.
4.”Control” laboratory rodents are metabolically morbid: why it matters.
Martin B, Ji S, Maudsley S, Mattson MP
Proc Natl Acad Sci U S A. 2010 Apr 6; 107(14):6127-33.
5.The effects of ghrelin on inflammation and the immune system.
Baatar D, Patel K, Taub DD
Mol Cell Endocrinol. 2011 Jun 20; 340(1):44-58.
6.Fasting as a metabolic stress paradigm selectively amplifies cortisol secretory burst mass and delays the time of maximal nyctohemeral cortisol concentrations in healthy men
M Bergendahl, M L Vance, A Iranmanesh, M O Thorner, J D Veldhuis
The Journal of Clinical Endocrinology & Metabolism, Volume 81, Issue 2, 1 February 1996
7.Relationships Between Perfectionism and Specific Disordered Eating Behaviors
Kelsie Forbush, BA, Todd F. Heatherton, Pamela K. Keel
International Journal of Eating Disorders 40:1 37–41 2007—DOI 10.1002/eat
8.Dieta della longevità.
Valter Longo
9.Health Benefits of Fasting and Caloric Restriction
Saeid Golbidi , Andreas Daiber , Bato Korac, Huige Li, M Faadiel Essop, Ismail Laher
Current Diabetes Reports volume 17, Article number: 123 (2017)
10.Long-Term Effect of Mediterranean-Style Diet and Calorie Restriction on Biomarkers of Longevity and Oxidative Stress in Overweight Men
Katherine Esposito, Carmen Di Palo, Maria Ida Maiorino, Michela Petrizzo, Giuseppe Bellastella, Isabella Siniscalchi, and Dario Giugliano
Cardiology Research and Practice Volume 2011
Ad un certo punto della vita, tutti gli organismi sono esposti a fattori di stress, siano essi di natura fisica, psicologica o immunologica.
Tuttavia, l’evoluzione ha fornito alla maggior parte degli organismi tutto ciò che è necessario per innescare una risposta difensiva.
In risposta ad uno stress, si attiva quello che viene chiamato asse ipotalamo-ipofisi-surrene (HPA) e come risultato finale si ha la produzione del famoso cortisolo, detto ormone dello stress.
Tutto questo ovviamente ha una funzione evolutiva cioè preparare il corpo alla risposta di “lotta e fuga”, aumentando la glicemia, riducendo la risposta del sistema immunitario, incrementando la pressione sanguigna etc., per ottenere più energia necessaria alla lotta o alla fuga.
Se l’esposizione allo stress è cronica, gli effetti collaterali che ne derivano sono osteoporosi, diabete, ipertensione, dislipidemia e persino neurodegenerazione (1,2), malattie autoimmuni e infiammatorie (3,4), e infine, non meno importante, disbiosi intestinale (5).
Visto il periodo che stiamo vivendo e tutte le emozioni che ne derivano, partiamo innanzitutto col dire che per stress si intendono anche tutta una serie di emozioni che possiamo definire negative e che hanno tuttavia ragione di essere nel momento in cui ne capiamo il senso.
Per cui nonostante il lavoro di tutti i giorni non ci stressi, nonostante la vita sia più lenta e i ritmi della giornata meno intensi, in questo periodo tutta una serie di emozioni come l’ansia, la paura, la frustrazione o la rabbia possono attivare il nostro asse HPA e portare ad un aumento del cortisolo con tutte le conseguenze viste sopra e nello specifico con aumento dell’appetito, disbiosi intestinale e depressione del sistema immunitario.
L’intestino ospita quasi 100 trilioni di microrganismi a cui dobbiamo essere grati perché ci proteggono sotto tantissimi aspetti.
Il microbiota intestinale, infatti, regola parte del nostro metabolismo e bilancio energetico, modula la motilità intestinale e regola la maturazione del sistema immunitario.
Inoltre, conferisce protezione da agenti patogeni e tossine perchè mantiene l’integrità della mucosa intestinale che funge da barriera (6), regola la secrezione di insulina e infine, non meno importante modula le emozioni dell’ospite, la fame e l’appetito (5).
D’altronde è considerato il nostro secondo cervello.
E allora che cosa possiamo fare nei periodi di maggiore stress che sia esso emotivo, immunologico o fisico?
La dieta, intesa come ciò che mangiamo e non come restrizione alimentare, è una delle nostre armi insieme a tutta una serie di tecniche che ci consentono di aiutare le emozioni a fluire (e di questo magari ci parlerà una delle psicologhe del gruppo Kosmos: seguite la pagina facebook ;))
La nostra flora intestinale, infatti, rimane in equilibrio solo se la nostra alimentazione è bilanciata per cui è importante eliminare farine raffinate e prediligere i cereali integrali (orzo, farro, riso), ridurre la quantità di pasta, aggiungere nella nostra alimentazione pseudo-cereali (quinoa, amaranto e grano saraceno), mangiare legumi almeno due volte a settimana, una porzione di verdura ai pasti principali (meglio se di stagione) e frutta lontano dai pasti.
Mangiare, nell’arco della giornata, una piccola porzione di frutta secca.
Ridurre la quantità di latte e derivati che aumentano lo stato di infiammazione corporea.
E se il dolce chiama prediligere i dolci fatti in casa e poco elaborati (ora si che abbiamo tempo per farli).
Eliminare bibite gassate ricche di zuccheri, patatine e snack e pasti pronti, tutti nemici ora come sempre dei nostri amici batteri.
Questo, inoltre, è il momento di una buona integrazione di fermenti lattici per cercare di potenziare la nostra flora intestinale e permetterle di proteggerci meglio anche da agenti patogeni esterni (es. Coronavirus).
Potremmo integrare con Saccharomyces boulardii che sono lieviti, antagonisti della candida e Lattobacilli e Bifidobatteri.ù
E se avete dubbi, io resto sempre a disposizione!
- Howell e Muglia, 2006
- Kleiman e Tuckermann, 2007
- Bellavance e Rivest, 2014,
- Sierra et al., 2008
- Arturo Panduro, Ingrid Rivera-Iñiguez, Maricruz Sepulveda-Villegas, Sonia Roman, 2017
- Galley JD, Nelson MC, Yu Z, Dowd SE, Walter J, Kumar PS, Lyte M, Bailey MT., 2014
Cosa è per lei la “Nutrizione”? Cosa significa “mangiare”?
Questa una domanda che mi è arrivata per il nostro blog da una persona anonima che non si è voluta firmare e che però spero che legga.
La ringrazio innanzitutto per la domanda perché mi da modo di approfondire un argomento a me molto caro.
Potrei rispondere alla domanda in due modi o integrarli entrambi (cosa che mi appartiene avendo una formazione sistemica).
Da biologa e dunque da un punto di vista prettamente fisiologico mangiare significa nutrire il corpo con alimenti sani e dal giusto valore nutrizionale con la misura adeguata ai nostri fabbisogni. Da biologa sistemica mangiare significa nutrire il corpo e la mente (in senso ampio) di cibo sano e gratificante cercando di raggiungere un equilibrio dinamico che ci porta verso la salute e il benessere.
Cosa significa?
Mangiare è sicuramente un atto essenziale per vivere e mangiare cibo sano ci permette di prenderci cura di noi e di stare in salute ma la nutrizione non è solo una questione organica ma include anche aspetti culturali, sociali, relazionali etc.
In questo modo il cibo acquista un valore in più che il semplice valore nutrizionale ma acquisisce il valore di “nutrimento” della persona nei suoi bisogni più profondi.
Nella visione sistemica il disagio nei confronti del cibo o del proprio aspetto oltre che le patologie derivano dall’alterazione di un equilibrio che può essere ripristinato prendendo in considerazione tutta la persona sia nei suoi aspetti fisiologici sia psicologici e sociali e che vede la collaborazione attiva del proprio io al ripristino del proprio stato di salute.
Per cui mangiare per me diventa un atto molto intimo e profondo che necessita della consapevolezza non solo del valore nutrizionale di quell’alimento e di ciò che quell’alimento scatena a livello fisiologico nel mio corpo ma anche del valore profondo che io do a quell’alimento, al colore di quell’alimento, al suo profumo, al suo sapore e di quello che tutto ciò scatena a livello emozionale dentro di me.
Spero di aver risposto in maniera chiara ma sono curiosa di sapere cosa ne pensate voi.
Cosa significa per voi “mangiare”? Cosa significa “nutrizione”?